Парасистолия как электрофизиологический феномен является результатом активности эктопического центра, который работает независимо от основного водителя ритма. Вопрос о встречаемости патологии в общей врачебной практике остается дискутабельным вследствие гиподиагностики сердечных заболеваний. Дополнительную сложность создает схожесть ЭКГ-картины парасистолии и различных видов экстрасистолии, особенно бигеминии (существует точка зрения, что это разновидности одного и того же нарушения проводимости). Их соотношение составляет 1:21. В среднем активность парацентра регистрируется в 1-2 случаях на тысячу исследований кардиальной проводимости. Четкой корреляции между наличием парасистолии, полом и возрастом пациента не прослеживается.
Причины парасистолии
Развитие данного типа аритмии связано с метаболическим дисбалансом в кардиомиоцитах, особенно с нарушениями обмена ионов: натрия, калия, кальция, магния. Изменения метаболизма отрицательно влияют на проводящую систему сердца, провоцируют образование второго, патологического очага возбуждения, способного работать автономно или полуавтономно от основного пейсмейкера. Предрасполагающими факторами являются:
Функциональные нарушения. К данной группе причисляют аритмии нейрогенного происхождения, связанные с неврозами, вегетососудистой дистонией, вредными привычками (курение, употребление алкоголя, наркотиков), гормональным дисбалансом (тиреотоксикоз, гемохроматоз), приемом некоторых пищевых и лекарственных веществ (кофеина, антидепрессантов, эуфиллина, глюкокортикоидов, диуретиков, сердечных гликозидов). Образование парацентра также может провоцироваться длительной повышенной нагрузкой на сердце, например, у спортсменов.
Органические поражения. Включают повреждения ткани сердца, приводящие к нарушению нормального функционирования проводящей системы, в том числе – морфологические изменения на фоне ишемической болезни сердца, инфаркта миокарда, эндокардита, перикардита, кардиомиопатии, ревматической лихорадки, пороков, травм, хирургических вмешательств, облучения. Значимую роль играют нарушения обмена веществ, отрицательно сказывающиеся на функции кардиальной мышцы: амилоидоз сердца, коллагенозы, подагра.
Патогенез
Парасистолия как особый вид аритмии связана с наличием в сердце второго полноценного водителя ритма, работающего параллельно с основным. Механизм образования эктопического очага возбуждения обусловлен, прежде всего, дисфункцией проводящей системы, которая способствует обособлению парацентра, его защите от деполяризации главным пейсмейкером («блок входа»). Существует несколько концепций объясняющих патогенетический механизм этого явления, но наиболее общепринятой считается теория «повторного входа». В соответствии с ней при замедлении проведения возбуждения в каком-либо участке ткани мышечные волокна реполяризуются и деполяризуются с разной скоростью.
Изменение скорости реполяризации и деполяризации может быть вызвано функциональными или органическим изменениями сердечной мышцы. Вне зависимости от его причины на уровне тканей наблюдаются типичные патологические изменения электролитного обмена, гипокалиемия, расстройства микроциркуляции. На фоне этого импульс может поступить в волокно, уже готовое к новому сокращению, в то время как соседние участки ткани еще находятся в периоде восстановления. Постепенно рассинхронизация становится критической. В результате формируется аномальный фрагмент миокарда, обособленный от остальной части проводящей системы и начинающий работать автономно.
Симптомы парасистолии
Субъективные проявления патологии обычно крайне скудные либо отсутствуют вовсе. При злокачественном течении парасистолии пациенты чувствуют «переворачивание», толчки, удары сердца в грудную клетку, ощущают замирание, остановки в его работе. Может выявляться побледнение кожных покровов, избыточная потливость, одышка, сухой кашель, тревога, иногда – страх смерти. При желудочковой локализации парацентра возможно развитие головокружения, обмороков, приливов жара, слабости, быстрой утомляемости, болей за грудиной. Многие симптомы обусловлены не столько самой аритмией, сколько заболеванием или состоянием, лежащим в его основе (ИБС, кардиомиопатия, застой в малом круге кровообращения, эндокардит). Это затрудняет последующую диагностику, требует комплексного обследования пациента.
Осложнения
Несмотря на свое преимущественно доброкачественное течение, парасистолия является отражением нарушенной электрофизиологии миокарда, что значительно повышает риск развития серьезных нарушений ритма. Тип осложнений зависит от локализации парацентра. При суправентрикулярном расположении аномальный пейсмейкер способен вызвать формирование мерцательной аритмии, наджелудочковой тахикардии с частотой до 250 ударов в минуту, что, в свою очередь, создает условия для тромбообразования.
Постоянный патологический ритм уменьшает сердечный выброс, снижает объем кровотока по коронарным, сонным и почечным артериям. В результате нарушений кровообращения у некоторых больных развиваются афазии, парезы, почечная недостаточность, ишемия миокарда. Наиболее тяжелые последствия отмечаются при патологическом водителе ритма, локализованном в желудочках. Генерируя собственные импульсы, он существенно нарушает нормальное распространение возбуждения, увеличивая вероятность внезапной сердечной смерти, фибрилляции желудочков.
Диагностика
Обнаружение парасистолии возможно на этапе первичного обращения пациента к терапевту, кардиологу или при прохождении планового медицинского осмотра. При опросе врач выявляет типичные для аритмии признаки (чувство нерегулярности сердечных сокращений, слабость, одышку), выясняет условия, предшествующие этим состояниям. При сборе анамнеза жизни специалист устанавливает сопутствующие заболевания, особенно – сердечно-сосудистой и эндокринной системы, наличие вредных привычек, возможную наследственную предрасположенность. Оценивает характер пульса, проводит аускультацию сердца. Из дополнительных методов обследования используются:
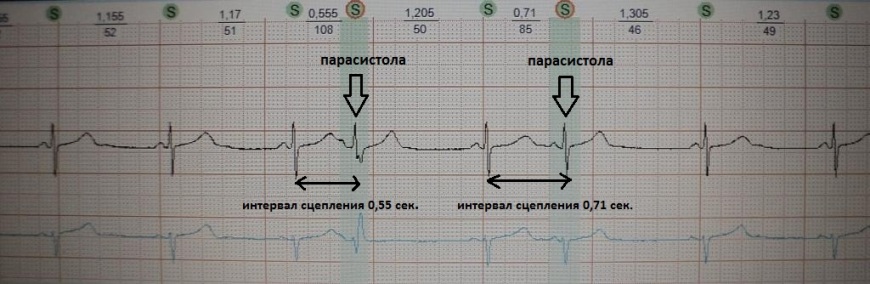
Электрокардиография. Основной метод диагностики парасистолии. При расшифровке ЭКГ определяется два независимых ритма. Главным отличием от экстрасистолии является постоянно меняющийся интервал от предыдущего нормального комплекса до патологического. Блокада выхода сигнала из аномального пейсмейкера делает расстояние непостоянным вплоть до образования сливных комплексов.
Холтеровское мониторирование. Показано, если работа парацентра возникает периодически или связана с определенными внешними воздействиями — физической нагрузкой, эмоциональным напряжением, временем суток, приемом лекарственных средств. На парасистолию указывает кратность межэктопических интервалов наименьшему расстоянию между двумя патологическими комплексами. При отсутствии другой сердечной патологии мониторирование дополняют тредмил-тестом, велоэргометрией.
Ультразвуковое исследование сердца. Важнейший метод выявления органических поражений кардиальной мышцы как причин нарушения ритма. С помощью сонографии оцениваются структурные, функциональные изменения, состояние венечных артерий, клапанов, объем сердечного выброса, давление в камерах, выявляются гипертрофические, апластические, постинфарктные процессы.
Магнитно-резонансная томография. Томография сердца проводится при недостаточной информативности эхокардиографии, позволяет диагностировать даже небольшие структурные, функциональные отклонения. МРТ дает возможность обнаруживать патологию других органов, эндокринных желез (почек, щитовидной железы, надпочечников, гипофиза), дисбаланс в работе которых способен привести к развитию парасистолии.
Лечение парасистолии
Вопрос о необходимости активного лечения аритмии решается индивидуально, так как нарушение зачастую имеет доброкачественное течение, плохо поддается терапии. Коррекция парасистолии необходима, если аномальный ритм часто возникает и плохо переносится больным. Поскольку наличие парацентра практически всегда является результатом другой патологии, показано лечение основного заболевания. В клинической практике используются:
Консервативная терапия. Основана на фармакологическом эффекте противоаритмических препаратов. Применяются антагонисты кальциевых каналов, устраняющие автоматизм парацентра, бета-адреноблокаторы в средних дозировках, уменьшающие ЧСС и скорость генерации потенциала действия в клетках аномального пейсмейкера. В тяжелых случаях назначается амиодарон, который подавляет как суправентрикулярную, так и желудочковую парасистолию в результате усиления блокады выхода из патологического водителя ритма. При нормализации работы сердца переходят к длительной поддерживающей терапии амиодароном.
Хирургическое лечение. Неэффективность медикаментозного воздействия требует оперативного вмешательства с целью подавления или удаления аномального очага. Возможна имплантация кардиостимулятора, который обеспечивает нормализацию ритма, беря на себя генерацию сократительного импульса. Другим вариантом операции является вживление дефибриллятора, особенно необходимого при злокачественных тахиаритмиях, способных перейти в фибрилляцию и закончиться летальным исходом. Еще один базовый метод лечения — радиочастотная абляция, с помощью которой производится разрушение парацентра путем физического воздействия.

 Новость из рубрики
Новость из рубрики  Метки:
Метки: