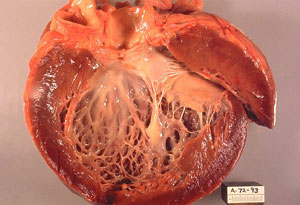
Дилатационная кардиомиопатия - нарушение функционирования миокарда, приводящее к сердечной недостаточности, при которой преобладают дилатация желудочков и систолическая дисфункция.
Симптомы дилатационной кардиомиопатии включают одышку, усталость и периферические отеки. Диагноз устанавливают на основе клинических данных, рентгенографии грудной клетки и эхокардиографии. Лечение дилатационной кардиомиопатии направлено на устранение причины, может возникнуть необходимость в трансплантации сердца.
История вопроса
Термин «дилатационная кардиомиопатия» появился сравнительно недавно (1957). Тем не менее большой интерес представляет одно из первых подробных сообщений российского ученого С.С. Абрамова (1897) об изолированном заболевании миокарда с подострым течением у ранее здорового крестьянина 28 лет, закончившемся летально через 4 мес от начала первых проявлений застойной сердечной недостаточности. С.С. Абрамов констатировал прежде всего резкую дилатацию всех отделов сердца, при этом «...левый желудочек растянут настолько сильно, что емкость его одного превосходит емкость трех остальных полостей сердца, взятых вместе. Стенка его несколько утончена, Мясистые перекладины и сосочковые мышцы вследствие чрезмерного растяжения желудочков кажутся тонкими». По мнению Ю.И. Новикова и М.А. Стуловой, именно С.С. Абрамову принадлежит одно из первых описаний ДКМП. Определение понятия «кардиомиопатия», его классификация и терминология были неоднократно рассмотрены как в отечественной (Виноградов A.B. и др., Мухарлямов Н.М., Сумароков A.B., Моисеев B.C., Сторожаков Г.И., Джанашия П.Х. и др.), так и в зарубежной (Goodwin J.F., Elliot P., Maron В. et al.) литературе и продолжают изучаться в настоящее время.
Эпидемиология дилатационной кардиомиопатии
Заболеваемость дилатационной кардиомиопатией составляет 5-7,5 случая па 100 000 населения в год. У мужчин она бывает в 2-3 раза чаще, особенно и возрасте 30-50 лет). Это заболевание также служит причиной хронической сердечной недостаточности в 30% случаев. Среди всех видов кардиомиопатий ДКМП составляет 60%.
Классификация дилатационной кардиомиопатии
Согласно существующей классификации ВОЗ, среди ДКМП выделяют следующие формы: идиопатическую, семейную/генетическую, вирусную и/или иммунную, алкогольную/токсическую, а также «специфические кардиомиопатии» при других заболеваниях сердца и системных процессах.
По классификации Maron et al. (2006) все случаи дилатационной кардиомиопатии разделены на две группы: первичные (генетические, негенетические, приобретенные), при которых преимущественно поражается только миокард, и вторичные (при различных системных заболеваниях).
Рабочая группа ESC (2008) предложила новую классификацию кардиомиопатии, которая, по сути, возвращает нас к определению Goodwin и исключает наличие таких ДКМП, как ишемическая, клапанная, гипертензивная.
Классификация дилатационной кардиомиопатии включает семейные/генетические и несемейные/ негенетические формы.
Причины дилатационной кардиомиопатии
Дилатационная кардиомиопатия (ДКМП) имеет много известных и, вероятно, много нераспознанных причин. Наиболее распространенная причина - диффузное поражение венечных артерий (ИБС) с распространенной ишемической миопатией. Более 20 вирусов могут вызвать дилатационную кардиомиопатию. В зонах умеренного климата вирус Коксаки группы В наиболее распространен. В Центральной и Южной Америке наиболее частой причиной бывает болезнь Шагаса, вызываемая Trypanosoma cruzi. Дилатационную кардиомиопатию все чаще встречают среди больных СПИДом. Другие причины включают токсоплазмоз, тиреотоксикоз и бери-бери. Многие токсичные вещества, особенно алкоголь, различные органические растворители и определенные химиотерапевтические препараты (например, доксорубицин), вызывают поражение сердца.
В большинстве случаев этиология этого заболевания неизвестна, однако в развитии первичной дилатационной кардиомиопатии в настоящее время большое внимание уделяется трем моментам:
семейным и генетическим факторам;
перенесенному вирусному миокардиту;
иммунологическим нарушениям.
В генетических исследованиях при развитии идиопатической дилатационной кардиомиопатии в трети случаев определена семейная предрасположенность, при которой преимущественно превалирует аутосомно-доминантное наследование (аутосомно-доминантные ДКМП). Наряду с аутосомно-доминантными также описаны аутосомно-рецессивныс, Х-сцепленные и митохондриальные формы дилатационной кардиомиопатии.
Аутосомно-доминантные формы характеризуются клинической вариабельностью и генетической гетерогенностью. Они ассоциированы с шестью различными локусами: простая дилатационнаяя кардиомиопатия - с локусами lq32, 2р31, 9ql3, 10q21- q23; ДКМП с нарушениями проводимости - с локусами lql-lql, Зр22-Зр25, причем неизвестно, за синтез каких кардиальных белков отвечают эти локусы.
Митохондриальные дилатационной кардиомиопатии связаны с аномалиями митохондриальной структуры и дисфункцией процесса окислительного фосфорилирования. Вследствие мутации нарушается энергетический обмен кардиомиоцитов, что приводит к развитию ДКМП. Описаны точечные мутации и множественные делении в митохондриальных ДНК как при спорадических случаях ДКМП, так и при семейных. Многие митохондриальные миопатии ассоциируются с неврологическими нарушениями.
В настоящее время ведется исследование молекулярных основ Х-сцепленных ДКМП. Описаны мутации различных участков гена, отвечающего за синтез белка дистрофина (хромосома 21). Дистрофии - миокардиальный белок, входящий в состав мультипротеинового комплекса, связывающего мышечный цитоскелет кардиомиоцита с внеклеточным матриксом, благодаря чему происходит скрепление кардиомиоцитов в экстрацеллюлярном матриксе. Связываясь с актином, дистрофии выполняет ряд важнейших функций:
мембраностабилизирующую;
передает сократительную энергию кардиомиоцита во внеклеточную среду;
обеспечивает мембранную дифференциацию, т.e. специфичность мембраны кардиомиоцита.
Выявлены мутации, при которых происходит замена нуклеотидов, приводящая к аминокислотной замене. Это может вызывать нарушение полярности молекулы дистрофина и изменять другие свойства этого белка, снижая его мембраностабилизирующее свойство. Вследствие этого происходит дисфункция кардиомиоцита. Мутации гена дистрофина описаны при ДКМП, ассоциированных с мышечными дистрофиями Дюшена, Беккера, чаще всего в этих случаях обнаружены делеции.
Большое значение также придается роли энтеровирусной инфекции (в частности, вирусам Коксаки В, гепатита С, герпеса, цитомегаловирус-у) в развитии ДКМП. Персистируюшие вирусы встраивают свою РНК в генетический аппарат кардиомиоцитов, повреждая митохондрии и нарушая энергетический метаболизм клеток. Есть данные о наличии кардиоспецифических аутоантител, таких как антимиозин, антиактин, антимиолемма, анти-альфа-миозин и анти-бета-миозин тяжелых цепей. Обнаружен также анти-аденозин-дифосфат-аденозин-трифосфат, представляющий антитела к митохондриальной мембране кардиомиоцита и оказывающий неблагоприятное влияние на функционирование мембранных кальциевых, каналов, что в свою очередь приводит к нарушению метаболизма миокарда. У части больных было обнаружено увеличение провоспалительных нитокинов (ИЛ-1, ИЛ-6, ФНО-а) в крови. Вероятно, больные с исходным аутоиммунным дефицитом в большей степени подвержены повреждающему воздействию вирусов и развитию дилатационной кардиомиопатии.
Предполагают, что у некоторых больных дилатационной кардиомиопатией начинается с острого миокардита (вероятно, вирусного в большинстве случаев), сопровождающегося вариабельной скрытой фазой, во время которой развивается распространенный некроз кардиомиоцитов (вследствие аутоиммунной реакции на измененные вирусом миоциты), а затем возникает хронический фиброз. Независимо от причины сохранившийся миокард расширяется, истончается и компенсаторно гипертрофируется, что часто приводит к функциональной митральной или трикуспидальной регургитации и расширению предсердий.
У большинства пациентов заболевание поражает оба желудочка, у некоторых только левый желудочек (ЛЖ), и намного реже только правый желудочек (ПЖ).
Основные причины вторичной / специфической дилатационной кардиомиопатии
Электролитные нарушения.
Гипокалиемия.
Гипофосфатемия.
Уремия.
Эндокринные нарушения.
Болезнь Иценко-Кушинга.
Сахарный диабет.
Акромегалия.
Гипотирсоз/гипертиреоз.
Феохромоцитома.
Длительно существующая артериальная гипертензия.
Ишемическая болезнь сердца.
Инфекционные заболевания.
Бактериальные (бруцеллез, дифтерия, брюшной тиф и т.д.).
Грибковые.
Микобактериальные.
Паразитарные (токсоплазмоз, болезнь Шагаса, шистосомоз).
Риккетсиозные.
Вирусные (вирус Коксаки А и В, ВИЧ, аденовирус).
Инфильтративные заболевании.
Амилоидоз.
Гемохроматоз.
Саркоидоз.
Нейромышечпая патология.
Миопатии.
Атаксия Фрндрсйха.
Атрофическая миотония.
Нарушение питания.
Дефицит селена.
Дефицит карнитина.
Дефицит тиамина.
Ревматические заболевания.
Гигантоклеточный артериит.
Системная склеродермия.
Системная красная волчанка.
Воздействие токсинов.
Амфитамин.
Противовирусные препараты.
Угарный газ.
Облучение, химиотерапевтические препараты.
Хлорохин, фенотиазин.
Кобальт, свинец, ртуть.
Кокаин.
Этанол.
Тахиаритмии.
Врожденные и приобретенные пороки сердца.
Патогенез дилатационной кардиомиопатии
В результате воздействия этиологических факторов нa сердце развивается повреждение кардиомиоцитов с уменьшением количества функционирующих миофибрилл.
Это ведет к прогрессированию сердечной недостаточности, выражающейся в значительном снижении сократительной способности миокарда с быстрым развитием дилатации полостей сердца. На первых этапах компенсаторно для поддержания ударного объема и фракции выброса происходит активация симпатоадреналовой системы с развитием тахикардии. Вследствие этого формируется компенсаторная гипертрофия миокарда, происходит значительное увеличение потребности миокарда в кислороде с появлением признаков ишемии, развитием кардиофиброза и прогрессированием сердечной недостаточности. В результате патологического процесса происходит критическое снижение насосной функции сердца, повышается конечно-диастолическое давление в желудочках и развивается миогенная дилатация полостей сердца с относительной недостаточностью митрального и трехстворчатого клапанов. Повышенная активация нейрогормональпых систем организма приводит к большему повреждению миокарда, периферической вазокопстрикции, нарушениям свертывающей и противосвертывающей систем крови с развитием внутрисердечных тромбов и системных тромбоэмболических осложнений.
Симптомы дилатационной кардиомиопатии
Заболевание чаще возникает у людей молодого и среднего возраста. Начало обычно постепенное, за исключением случаев острого миокардита. Симптомы зависят от того, какой желудочек поражен. Дисфункция ЛЖ вызывает одышку при физической нагрузке, а также усталость из-за повышенного диастолического давления в ЛЖ и низкого сердечного выброса. Недостаточность ПЖ приводит к периферическим отекам и набуханию вен шеи. Для изолированного поражения ПЖ типичны развитие предсердных аритмий и внезапная смерть из-за злокачественных желудочковых тахиаритмий. Приблизительно 25 % всех больных с дилатационной кардиомиопатией отмечают нетипичную боль в груди.
На ранних стадиях определяются лишь отдельные симптомы сердечной недостаточности, а при рентгенографии органов грудной клетки - кардиомегадия. Вследствие прогрессирующей левожелудочковой недостаточности появляются одышка, приступы удушья, характерны быстрая утомляемость, мышечная слабость. При аускультации сердца обнаруживают тахикардию, а также выслушивается III тон («ритм галопа»), нередко - (V тон, шум относительной митральной регургитации. В 40-50% случаев течение дилатационной кардиомиопатии осложняется появлением желудочковых аритмий, что сопровождается синкопальными состояниями, а в 15-20% случаев развивается вначале пароксизмальная форма фибрилляции предсердий, переходящая в постоянную, что резко увеличивает риск тромбоэмболических осложнений на фоне имеющейся систолической дисфункции миокарда. Признаки правожелудочковой недостаточности (отеки ног, тяжесть в правом подреберье, увеличение печени, живота в объеме за счет асцита) появляются позже. Таким образом, клинические симптомы дилатационной кардиомиопатии варьируют от малосимптомного течения до тяжелой сердечной недостаточности.
Диагностика дилатационной кардиомиопатии
Диагностика дилатационной кардиомиопатии основана на анамнезе, физикальном обследовании и исключении других причин желудочковой недостаточности (например, системной артериальной гипертензии, первичных клапанных нарушений). Таким образом, необходимо выполнение рентгенографии грудной клетки, ЭКГ и эхокардиографии. В случае присутствия острых симптомов или боли в груди необходимо определение кардиоспецифических маркеров. Повышение содержания тропонина типично для ИБС, однако оно может возникать при сердечной недостаточности, особенно при снижении функций почек. Проводят выявление возможных специфических причин (см. в других разделах Руководства). При отсутствии специфической причины необходимо исследовать содержание ферритина в сыворотке крови и железосвязывающую способность, определить концентрацию тиреотропных гормонов и выполнить серологические тесты на токсоплазму, вирусы Коксаки и ECHO с целью выявления устранимых причин.
При ЭКГ можно выявить синусовую тахикардию, низковольтные комплексы QRS и неспецифичную депрессию сегмента ST, инвертированный зубец R. Иногда в грудных отведениях могут присутствовать патологические зубцы Q, симулируя перенесенный инфаркт миокарда. Часто выявляют блокаду левой ножки пучка Гиса.
На рентгенограммах грудной клетки выявляют кардиомегалию, обычно с увеличением всех камер сердца. Плевральный выпот, особенно справа, часто сопровождает увеличение легочного давления и интерстициальный отек. Эхокардиограмма демонстрирует расширение, гипокинез камер сердца и исключает первичные клапанные нарушения. Очаговые нарушения движений стенки сердца, типичные для инфаркт миокарда, возможны и при ДКМП, поскольку процесс может быть очаговым. Эхокардиография может также продемонстрировать наличие тромба в камерах. МРТ обычно не выполняют, однако ее можно использовать для детализированного отображения структуры и функций миокарда. При кардиомиопатии с помощью МРТ можно выявить патологическую структуру ткани миокарда.
Коронарография показана, если диагноз вызывает сомнение после неинвазивных исследований, особенно у пациентов с болью в груди или пожилых, у которых вероятна ИБС. Однако необструктивные изменения венечных артерий, обнаруживаемые при ангиографии, возможно, не являются причиной ДКМП. Во время катетеризации можно выполнить биопсию стенки любого желудочка, но обычно ее не проводят, поскольку результативность достаточно часто низка, патологический процесс может быть очаговым, и результаты, вероятно, не повлияют на лечение.
Лечение дилатационной кардиомиопатии
Устранимые первичные причины (например, токсоплазмоз, гемохроматоз, тиреотоксикоз, бери-бери) необходимо скорригировать. В противном случае лечение такое же, как при сердечной недостаточности: ингибиторы АПФ, бета-адреноблокаторы, блокаторы рецепторов альдостерона, АРА II, мочегонные средства, дигоксин и нитраты. Глюкокортикоиды, азатиоприн и лошадиный антитимоцитарный глобулин больше не используют: хотя эти препараты могут сократить острую фазу некоторых воспалительных кардиомиопатий (например, острый вирусный миокардит или миокардит при саркоидозе), они не улучшают отдаленный результат. Противовирусные препараты неэффективны.
Поскольку могут сформироваться внутриполостные тромбы, используют профилактическое назначение антикоагулянтов внутрь для предотвращения системных или легочных эмболии, хотя нет контролируемых исследований, подтверждающих эффективность этого лечения. Выраженные аритмии лечат назначением антиаритмических препаратов, хотя активное лечение сердечной недостаточности уменьшает риск аритмии. При переходе АВ-блокады в хроническую дилатационную фазу может потребоваться постоянный кардиостимулятор, однако АВ-блокада, возникшая в фазу острого миокардита, часто разрешается, таким образом, постоянные кардиостимуляторы обычно не нужны. Если у больного расширенный комплекс QRS и тяжелые клинические проявления, можно рассматривать возможность бивентрикулярной стимуляции.
Поскольку прогноз пессимистичен, больные с дилатационной кардиомиопатией часто становятся кандидатами на трансплантацию сердца. Критерии выбора включают отсутствие связанных с патологией системных заболеваний, психических нарушений и необратимо высокого легочного сосудистого сопротивления. Поскольку сердец для пересадки мало, приоритет отдают более молодым больным (обычно моложе 60 лет).
Профилактика дилатационной кардиомиопатии
Пациентам, относящимся к группе риска развития дилатационной кардиомиопатии (семейный анамнез по этому заболеванию, наличие родственников с развитием тяжелой сердечной недостаточности в молодом возрасте), следует избегать профессиональных занятий спортом и выбора профессий, связанных с перегрузкой.
При обнаружении у пациента дилатационной кардиомиопатии основная задача состоит в предупреждении прогрессирования сердечной недостаточности,
Основные направления оценки факторов риска дилатационной кардиомиопатии, сердечной недостаточности и используемые показатели:
анкетирование (опросники);
психологическое тестирование (уровень тревожности);
оценка состояния здоровья в связи с функциональным состоянием и клиническими проявлениями, прогноз осложнений (распределение на группы риска; выделение группы «высокого риска»);
мониторинг рисков, воздействующих на здоровье (мониторинг и контроль воздействия);
оценка эффективности профилактического вмешательства и лечения (способы оздоровления; выполнение врачебных рекомендаций и предписаний, мотивированность, обученность техникам оздоровления и их сравнительные характеристики).

 Новость из рубрики
Новость из рубрики  Метки:
Метки: